Pendahuluan
Epistaksis atau perdarahan hidung seringkali dapat menjadi berat, berubah menjadi kasus gawat darurat dan memerlukan tindakan segera.
1. Epistaksis ringan
biasanya berasal dari bagian anterior hidung, umumnya mudah diatasi dan dapat berhenti sendiri.
2. Epistaksis berat
berasal dari bagian posterior hidung yang dapat menimbulkan syok dan anemia serta dapat menyebabkan terjadinya iskemia serebri, insufisiensi koroner dan infark miokard yang kalau tidak cepat ditolong dapat berakhir dengan kematian. Pemberian infus dan transfusi darah serta pemasangan tampon atau tindakan lainnya harus cepat dilakukan.
Disamping itu epistaksis juga dapat merupakan tanda adanya pertumbuhan suatu tumor baik ganas maupun jinak. Ini juga memerlukan penatalaksanaan yang rinci dan terarah untuk menegakkan diagnosis dan menentukan modalitas pengobatan yang terbaik.
Etiologi
Penyebab Epistaksis :
1. Lokal
a. Trauma misalnya trauma maksilofasial waktu mengeluarkan ingus dengan kuat, bersin, mengorek hidung, terjatuh, terpukul, iritasi oleh gas yang merangsang.
b. Benda asing dan rinolit, dapat menyebabkan mimisan ringan disertai ingus yang berbau busuk.
c. Infeksi, pada hidung dan sinus paranasal seperti rinitis, sinusitis.
d. Iatrogenik (pembedahan).
e. Neoplasma pada cavum nasi atau nasofaring, baik jinak maupun ganas.
f. Zat kimia (logam berat seperti merkuri, kromium dan fosfor, asam sulfur, amonia, gasolin, glutaraldehid).
g. Pengaruh lingkungan, misalnya perubahan tekanan atmosfir mendadak (seperti pada penerbang dan penyelam/penyakit caisson) atau lingkungan yang udaranya sangat dingin.
h. Tidak diketahui penyebabnya, biasanya terjadi berulang dan ringan pada anak dan remaja
2. Gangguan Sistemik
a. Penyakit kardiovaskular: Arteriosklerosis, Hipertensi
b. Gangguan endokrin seperti pada kehamilan, menstruasi dan menopause.
c. Infeksi sistemik : demam berdarah, influenza, morbili, demam tifoid.
d. Telangiektasia hemoragik herediter (Osler weber rendu disease). Merupakan penyakit autosomal dominan yang ditunjukkan dengan adanya perdarahan berulang karena anomali pembuluh darah.
e. Kelainan hematologi : hemopilia, leukemia, multiple myeloma, imune trombositopenia purpura (ITP), polisitemia vera.
f. Obat-obatan : NSAID, aspirin, warfarin, agen kemoterapeutik.
g. Defisiensi Vitamin C dan K.
Sumber perdarahan
Sumber perdarahan berasal dari bagian anterior atau posterior rongga hidung.
Epistaksis anterior
- Berasal dari pleksus Kiesselbach atau a.etmoidalis anterior. Perdarahan biasanya ringan, mudah diatasi dan dapat berhenti sendiri.
- Pada saat pemeriksaan dengan lampu kepala, periksalah pleksus Kiesselbach yang berada di septum bagian anterior yang merupakan area terpenting pada epistaksis. la merupakan anastomosis cabang a.etmoidalis anterior, a.sfenopaltina, a. palatina asendens dan a.labialis superior. Terutama pada anak pleksus ini di dalam mukosa terletak lebih superfisial, mudah pecan dan menjadi penyebab hampir semua epistaksis pada anak.
Epistaksis posterior
umumnya berat sehingga sumber perdarahan seringkali sulit dicari. Umumnya berasal dari a.sfenopalatina dan a.etmoidalis posterior. Sebagian besar darah mengalir ke rongga mulut dan memerlukan pemasangan tampon posterior untuk mengatasi perdarahan. Sering terjadi pada penderita usia lanjut dengan hipertensi.
Patofisiologi
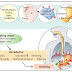
Hidung kaya akan vaskularisasi yang berasal dari arteri karotis interna dan arteri karotis eksterna. Arteri karotis eksterna menyuplai darah ke hidung melalui percabangannya arteri fasialis dan arteri maksilaris. Arteri labialis superior merupakan salah satu cabang terminal dari arteri fasialis. Arteri ini memberikan vaskularisasi ke nasal arterior dan septum anterior sampai ke percabangan septum. Arteri maksilaris interna masuk ke dalam fossa pterigomaksilaris dan memberikan enam percabangan : a.alveolaris posterior superior, a.palatina desenden , a.infraorbitalis, a.sfenopalatina, pterygoid canal dan a. pharyngeal. Arteri palatina desenden turun melalui kanalis palatinus mayor dan menyuplai dinding nasal lateral, kemudian kembali ke dalam hidung melalui percabangan di foramen incisivus untuk menyuplai darah ke septum anterior.
Arteri karotis interna memberikan vaskularisasi ke hidung. Arteri ini masuk ke dalam tulang orbita melalui fisura orbitalis superior dan memberikan beberapa percabangan. Arteri etmoidalis anterior meninggalkan orbita melalui foramen etmoidalis anterior. Arteri etmoidalis posterior keluar dari rongga orbita, masuk ke foramen etmoidalis posterior, pada lokasi 2-9 mm anterior dari kanalis optikus. Kedua arteri ini menyilang os ethmoid dan memasuki fossa kranial anterior, lalu turun ke cavum nasi melalui lamina cribriformis, masuk ke percabangan lateral dan untuk menyuplai darah ke dinding nasal lateral dan septum.
Pleksus kiesselbach yang dikenal dengan “little area” berada diseptum kartilagenous anterior dan merupakan lokasi yang paling sering terjadi epistaksis anterior. Sebagian besar arteri yang memperdarahi septum beranastomosis di area ini.
Sebagian besar epistaksis (95%) terjadi di “little area”. Bagian septum nasi anterior inferior merupakan area yang berhubungan langsung dengan udara, hal ini menyebabkan mudah terbentuknya krusta, fisura dan retak karena trauma pada pembuluh darah tersebut. Walaupun hanya sebuah aktifitas normal dilakukan seperti menggosok-gosok hidung dengan keras, tetapi hal ini dapat menyebabkan terjadinya trauma ringan pada pembuluh darah sehingga terjadi ruptur dan perdarahan. Hal ini terutama terjadi pada membran mukosa yang sudah terlebih dahulu mengalami inflamasi akibat dari infeksi saluran pernafasan atas, alergi atau sinusitis.
Diagnosis
Anamnesa
· apakah perdarahan ini baru perlama kali atau sebelumnya sudah pernah
· kapan terakhir lerjadinya.
· jumlah perdarahan
· Perlu lebih detail karena pasien biasanya dalam keadaan panik dan cenderung mengatakan bahwa darah yang keluar adalah banyak. Tanyakan apakah darah yang keluar kira-kira satu sendok alau satu cangkir Sisi mana yang berdarah jjga perlu dilanyakan,
· Apakah satu sisi yang sama atau keduanya;
· Apakah ada trauma, infeksi sinus, operas hidung atau sinus
· apakah ada hipertensi
· keadaan mudah berdarah
· Apakah ada penyakit paru kronik, penyakit kardiovaskuler, arteriosklerosis; apakah sering makan obat-obatan seperti aspiiin atau produk antikoagjlansia
Pemeriksaan Fisik
Pada pemeriksaan fisik perlu diperhatikan keadaan umum pasien, apakah sangat lemah ataukah ada tanda-tanda syok, sebagai akibat banyaknya darah yang keluar bila mungkin lakukan pemeriksaan rinoskopi anterior dengan pasien dalam posisi duduk.
Untuk melakukan pemeriksaan yang adekuat, pasien harus ditempatkan pada ketinggian yang memudahkan pemeriksaan bekerja, harus cukup untuk menginspeksi sisi dalam hidung. Sisi anterior hidung harus diperiksa dengan spekulum hidung. Spekulum harus disokong dengan jari telunjuk pada ala nasi. Kemudian pemeriksa menggunakan tangan yang satu lagi untuk mengubah posisi kepala pasien untuk melihat semua bagian hidung. Hidung harus dibersihkan dari bekuan darah dan debris secara memuaskan dengan alat penghisap. Lalu dioleskan senyawa vasokonstriktif topikal seperti efedrin atau kokain untuk mengerutkan mukosa hidung. Pemeriksaan harus dilakukan dalam cara teratur dari anterior ke posterior. Vestibulum, mukosa hidung dan septum nasi, dinding lateral hidung dan konka inferior harus diperiksa dengan cermat.
Sumber perdarahan dapat ditentukan dengan memasang tampon yang telah dibasahi dengan larutan pantokain 2% dan beberapa tetes adrenalin 1/1000. setelah beberapa menit tampon diangkat dan bekuan darah dibersihkan dengan alat penghisap.
Pemeriksaan keadaan umum.
Tanda vital harus dimonitor. Segeralah pasang infus jika ada penurunan tanda vital, adanya riwayat perdarahan profus, baru mengalami sakit berat misalnya serangan jantung, stroke atau pada orang tua.
Pemeriksaan hidung.
- Diperlukan peralatan untuk melihat rongga hidung dengan pencahayaan yang baik (lampu kepala) dan alat penghisap.
- Bersihkanlah semua darah atau bekuan darah dengan alat penghisap. Lakukan tindakan vasokonstriksi dan analgesi lokal dengan memasukkan kapas yang dibasahi dengan Pantokain 2% dan diberi beberapa tetes adrenalin ke dalam rongga hidung. Kapas diangkat setelah 5-10 menit. dan sumber perdarahan dicari.
Pemeriksaan laboratorium.
- Pemeriksaan darah tepi diperlukan untuk mengetahui adanya anemi. masa perdarahan, hitung trombosit dilakukan jika diduga ada kelainan perdarahan.
- Pada anak dengan epistaksis berulang tanpa riwayat trauma atau operasi, perlu pemeriksaan adanya penurunan faktor VIII seperti pada von Willebrant’s disease.
- Pada pasien yang dipasang tampon posterior, mungkin perlu diperiksa gas darah tepi (Astrup).
- Pada keadaan tertentu mungkin perlu pemeriksaan fungsi hati dan ginjal.
- Jika diperlukan pemeriksaan radiologik hidung dan sinus paranasal serta nasofaring dapat dilakukan setelah keadaan akut diatasi. Jika perlu pasien dapat dikonsul ke dokter spesialis penyakit dalam untuk mencari dan mengobati penyebab sistemik.
- Jika pada pemeriksaan didapati adanya massa, dapat segera dilakukan biopsi agar diagnosis dini dapat ditegakkan. Namun perlu dicermati apakah massa tersebut merupakan massa tumor pembuluh darah yang umumnya akan berwarna kebiru-biruan, dalam hal ini maka tindakan biopsi sebaiknya tidak dilakukati karena dapat menyebabkan perdarahan profus yang sulit diatasi bahkan dapat menyebabkan kematian, misalnya pada tumor angiofibroma. Untuk ini sebaiknya pasien dikonsulkan ke ahli THT terdekat.
Diagnosis Banding
Sebagian besar pasien epistaksis mempunyai tempat perdarahan yang terletak anterior dalam cavitas nasalis akibat kejadian traumatik ringan, misalnya perdarahan bisa akibat memasukkan objek (lazim suatu jari tangan). Keadaan kering, terutama musim dingin, akibat sistem pemanasan dan kurangnya kelembaban, maka membrana hidung menjadi kering dan retak yang menyebabkan permukaannya berdarah. Area ini tepat mengelilingi perforasi septum atau deviasi septum bisa menjadi kering karena aliran udara hidung abnormal dan bisa timbul perdarahan.
Pada kelompok usia pediatri, benda asing dan alergi menjadi sebab lazim epistaksis. Beberapa anak bisa berdarah akibat ruptura pembuluh darah septum yang membesar yang muncul dari lantai hidung.
Perdarahan juga dapat terjadi pada trauma pembuluh darah disekitar basis cranii yang kemudian masuk ke hidung melalui sinus sphenoid atau tuba eustachius.
Penatalaksanaan
- menghentikan perdarahan, tujuan lain penatalaksanaan epistaksis adalah mencegah komplikasi dan berulangnya epistaksis serta mencari etiologi.
- Mula-mula perhatikan keadaan umum pasien,
- pastikan bahwa pasien tidak dalam keadaan syok.
- Jika ada riwayat telah terjadi perdarahan hebat, segera pasang infus, periksa Hb, leuko dan trombosit.
- Pemeriksaan fungsi pembekuan dan golongan darah dilakukan jika perlu transfusi darah.
- Jika pasien dalam keadaan syok, segera pasang infus dan pemberian obat-obat yang diperlukan untuk memperbaiki keadaan umum. Pasien atau orang tua biasanya dalam keadaan panik sehingga perlu ditenangkan terlebih dahulu dengan terapi suportif.
- Jika pasien masih berada di rumah, dapat dianjurkan untuk memencet hidung selama 10 menit dan pasien dianjurkan duduk dengan kepala dan leher agak tunduk kedepan, Ini dapat menghentikan epistaksis anterior yang ringan.
- Jika perdarahan tidak berhenti, pasien dianjurkan untuk datang ke dokter. Cara tradisional dengan memasukkan daun sirih yang digulung ke dalam rongga hidung dapat bermanfaat menghentikan epistaksis anterior.Yang tidak dianjurkan adalah pasien tiduran, darah akan turun kefaring sehingga_dibatukkan dan dimuntahkan .menyebakan. ansietas yang akan menaikkan tekanan darah sehingga akan makin berdarah
- Pada perdarahan anterior yang berat, setelah darah dibersihkan, sumber perdarahan dapat di kaustik dengan nitras argenti 20-30%, asam trikloroasetat 10% atau kauter listrik.
- Jika sumber perdarahan tidak ditemukan, pasanglah tampon sementara yaitu kapas Pantokain-adrenalin selama 5-10 menit agar terjadi vasokonstriksi. Jika masih berdarah, harus dipasang tampon kapas padat atau kasa yang dibubuhi vaselin yang dapat dicampur dengan betadin atau salep antibiotika. Dapat juga dipakai tampon rol yang dibuat dari kasa berbentuk pita dengan lebar 1/2 cm, diletakkan berlapis-lapis mulai dari dasar sampai ke puncak rongga hidung. Tampon yang dipasang harus menekan daerah asal perdarahan. Selanjutnya pasien dapat dirawat,diberi antibiotika oral dan obat penenang jika diperlukan. Tampon diangkat setelah 2-3 x 24 jam.
- Saat pengangkatan tampon, jika masih ada rembesan darah, pasang tampon sementara Pantokain-Adrenalin 5-10 menit. Biasanya perdarahan berhenti.
- Selanjutnya pasien dianjurkan untuk mencegah trauma pada hidung, dilarang mengeluarkan ingus secara keras, memencet atau menggaruk hidung selama 1 minggu. Pasien juga dilarang kerja berat dan olah raga selama 2 minggu. Tamponade hidung dapat diulangi jika perdarahan masih mengalir selama 2-3 x 24 jam.
- Jika perdarahan menetap setelah 2 kali tamponade ini, dipikirkan kemungkinan melakukan ligasi arteri.

Tampon Belloque
- Perdarahan posterior yang berat biasanya baru dapat diatasi setelah dipasang tampon posterior atau tampon Belloque. Tampon ini dibuat dari kasa dan berukuran 3x2x2 cm dan mempunyai 3 buah benang, 2 buah pada satu sisi dan sebuah lagi pada sisi lain. Tampon ini harus memenuhi koana. Cara memasangnya adalah sebagai berikut:
- Dimasukkan kateter terlebih dahulu ke lubang hidung, gunanya untuk menarik tampon Belloque ke koana.
- Ujung kateter yang tampak di orofaring ditarik keluar rongga mulut dengan pinset dan diikat pada 2 benang yang terdapat pada 1 sisi tampon, kateter kemudian ditarik meluar melalui rongga hidung, tampon akan tertarik ke dalam rongga mulut dan dengan ujung jari telunjuk tampon didorong masuk ke koana.
- Selanjutnya dipasang tampon anterior dan kedua benang yang keluar dari lubang hidung diikatkan / difiksasi sehingga tampon Belloque tadi akan terfiksasi dengan baik di koana. Benang yang satu lagi akan tetap berada di rongga mulut dan difiksasi pada pipi dengan plaster, guna benang ini adalah untuk menarik tampon keluar melalui rongga mulut setelah 2-3 hari. Pasien dengan Belloque tampon harus dirawat.Sebagai pengganti tampon Belloque dapat dipakai kateter Foley dengan balon. Balonnya diletakkan di nasofaring dan dikembangkan dengan air.
- Pada setiap pemasangan tampon, harus selalu diberi antibiotik untuk mencegah terjadinya otitis media dan sinusitis. Jika pasien gelisah obat penenang atau terapi suportif dapat diberikan. Obat hemotatik juga dapat diberikan meskipun manfaatnya masih diragukan.
 Ligasi Arteri
Ligasi ArteriLigasi arteri dilakukan pada epistaksis berat dan berulang yang tidak dapat diatasi dengan pemasangan tampon. Jenis arteri yang diligasi tergantung sumber perdarahan. Jika berasal dari bagian belakang rongga hidung, biasanya dari a.sfenopalatina yang merupakan cabang a.maksilaris, dilakukan ligasi a.maksilaris di fossa pterigomaksila (di belakang dinding belakang sinus maksila) melalui pendekatan Caldwel-Luc. Jika tidak berhasil dilakukan ligasi a.karotis eksterna di daerah leher. Jika perdarahan berasal dari bagian atas rongga hidung biasanya dari a.etmoidalis anterior atau posterior, ligasi dilakukan pada arteri arteri ini melalui insisi kulit di daerah medial orbita.
Embolisasi
Embolisasi pembuluh darah juga dapat dilakukan dengan panduan arteriografi dengan memasukkan gel sponge atau lainnya, namun terdapat risiko terjadi emboli otak.
Perawatan rumah sakit
- Tidak semua pasien perlu perawatan. Indikasi perawatan dilakukan pada pasien dengan tampon anterior bilateral, tampon posterior / tampon belloque, hipertensi epistaksis berulang dan pada keadaan dengan risiko tinggi misalnya orang tua, debil, alkoholik, penyakit hati.
- Saat dirawat, sebaiknya pasien tirah baring dengan kepala lebih tinggi, humidifikasi kamar harus diperhatikan.
- Pertimbangkan pemberian oksigen dosis rendah dengan oxygen mask disamping pemberian cairan yang adekuat. Obat-obat yang diperlukan adalah antibiotika, mungkin antihipertensi jika diperlukan.
Medika Mentosa
1. Pada pasien yang dipasang tampon anterior, berikan antibiotik profilaksis.
2. Vasokontriktor topikal : Oxymetazoline 0,05%.
o Menstimulasi reseptor alfa-adrenergik sehingga terjadi vasokonstriksi.
o Dosis : 2-3 spray pada lubang hidung setiap 12 jam.
o Kontraindikasi : hipersensitivitas
o Hati-hati pada hipertiroid, penyakit jantung iskemik, diabetes melitus,meningkatkan tekanan intraokular.
3. Anestesi lokal : lidokain 4%
o Digunakan bersamaan dengan oxymetazoline
o Menginhibisi depolarisasi, memblok transmisi impuls saraf
o Kontraindikasi : hipersensitivitas.
4. Salep antibiotik : mopirocin 2% (Bactroban Nasal)
o menghambat pertumbuhan bakteri.
o Dosis : 0,5 g pada setiap lubang hidung selama 5 hari.
o Kontraindikasi : hipersensitivitas.
5. Perak Nitrat
o Mengkoagulasi protein seluler dan menghancurkan jaringan granulasi.
o Kontraindikasi : hipersensitivitas, kulit yang terluka.
6. Intervensi radiologi, angiografi dengan embolisasi percabangan arteri karotis intema. Hal ini dilakukan jika epistaksis tidak dapat dihentikan dengan tampon.
Follow Up
1. Cegah perdarahan ulang dengan menggunakan nasal spray, salep Bactroban nasal
2. Berikan antibiotika oral dan topikal untuk mencegah rinosinusitis
3. Hindari aspirin dan NSAID lainnya
4. Kontrol masalah medis lainnya seperti hipertensi, defesiensi vitamin k melalui konsultasi dengan ahli spesialis lainnya
5. Edukasi pasien :
ü Hindari cuaca yang panas dan kering
ü Hindari makanan yang pedas dan panas
ü Bernafas dengan mulut terbuka.
Komplikasi
· Komplikasi epistaksis :Hipotensi, hipoksia, anemia, aspirasi pneumonia
· Komplikasi kauterisasi : Sinekia, perforasi septum
· Komplikasi pemasangan tampon : Sinekia, rinosinusitis, sindrom syok toksik, Perforasi septum, tuba eustachius tersumbat, aritmia (overdosis kokain atau lidokain )
· Komplikasi embolisasi : Perdarahan hematom, nyeri wajah, hipersensitivitas, paralisis fasialis, infark miokard.
· Komplikasi ligasi arteri : kebas pada wajah, sinusitis, sinekia, infark miokard.
Prognosis
Prognosis epistaksis bagus tetapi bervariasi. Dengan terapi yang adekuat dan kontrol penyakit yang teratur, sebagian besar pasien tidak mengalami perdarahan ulang. Pada beberapa penderita, epistaksis dapat sembuh spontan tanpa pengobatan. Hanya sedikit penderita yang memerlukan pengobatan yang lebih agresif.